
L’examen clinique
Le bilan diagnostique initial chez le médecin comporte un entretien (recherche des antécédents médico-chirurgicaux, familiaux, gynécologiques et obstétricaux, allergies, mode de vie, …) ainsi qu’un examen clinique des seins. Ceux-ci sont orientés en fonction des anomalies constatées.
Qu’est-ce qu’un examen clinique des seins ?
Un examen clinique des seins est un examen médical comprenant l’inspection visuelle et la palpation des seins, y compris la région des aisselles.
L’inspection visuelle des seins permet au médecin de rechercher une :
- Anomalie de la forme du sein.
- Modification de la coloration de la peau.
- Anomalie au niveau du mamelon.
Cette partie de l’examen est réalisée en position assise puis allongée. La palpation des seins concerne chaque sein. Elle se pratique en position allongée. Une certaine pression est exercée lors de la palpation.
Celle-ci permet au médecin :
- D’évaluer la taille, la consistance, la localisation et la mobilité d’une anomalie décelée.
- D’examiner la forme du mamelon et de l’aréole.
- De palper les ganglions lymphatiques situés dans le creux axillaire et dans les régions situées au-dessus et en-dessous de la clavicule.
En fonction des résultats de l’examen clinique, le médecin indiquera au patient si d’autres examens complémentaires sont nécessaires. La détection d’une anomalie ne signifie pas que l’on a un cancer. Le plus souvent, il s’agit d’une modification bénigne (kyste, fibrome, mastose, …).
A savoir
- L’examen clinique des seins fait partie de l’examen gynécologique annuel. Il est important d’avoir une surveillance gynécologique régulière.
- La présence d’implants mammaires n’est pas un obstacle à l’examen clinique des seins.
- A l’attention de la gent masculine : une anomalie constatée au niveau des seins doit également donner lieu à un examen clinique des seins chez le médecin.
Lexique
- Mastose : La mastose se présente le plus souvent sous la forme d’une zone indurée, localisée, à l’intérieur de laquelle se trouvent associés kystes et foyers de dystrophie (anomalie liée à un trouble nutritionnel tissulaire), donnant la sensation de granulations multiples à la palpation médicale.
Source « acteur de ma santé / cancer du sein » Hôpitaux Robert Schuman
La mammographie
La mammographie est le principal examen utilisé lors des dépistages organisés, mais elle est également employée à des fins diagnostiques lorsqu’une personne présente des symptômes pouvant évoquer une pathologie mammaire. Sauf en cas de dépistage organisé, cet examen est réalisé uniquement sur prescription médicale.
Qu’est-ce qu’une mammographie ?
La mammographie (ou mastographie) est une radiographie du ou des sein(s). Elle permet d’obtenir des images de l’intérieur du sein à l’aide de rayons X et de détecter certaines anomalies. En effet, les différences d’absorption des rayons X par le tissu mammaire permettent de former une image qui établit l’architecture du sein. En cas d’anomalies, celle-ci est désorganisée et peut donc détecter des tumeurs cancéreuses (malignes) ou non cancéreuses (bénignes) dans le sein. Lors d’une mammographie, la quantité de rayons X délivrés est très faible, ce qui exclut tout risque pour la santé en cas d’examens espacés.
Comment se déroule l’examen ?
La mammographie est réalisée debout, torse nu. La prise d’une bonne position est assurée par un technicien en radiologie. Afin d’obtenir une analyse de bonne qualité et voir la poitrine dans sa totalité, chaque sein est successivement comprimé entre deux plaques. Cette compression ne dure que le temps de la prise du cliché. Deux clichés : face et profil ou oblique sont réalisés par sein. La durée de l’examen est de 10 à 15 minutes environ. L’interprétation des photographies est réalisée par le radiologue qui enverra un compte-rendu au médecin prescripteur ou au « programme mammographie ».
À quoi sert la compression du sein ?
La compression du sein est importante pour obtenir une image de qualité à l’intérieur du sein. Celui-ci peut être comparé à une grappe de raisins. La seule façon de voir un raisin au centre d’une grappe est d’étaler celle-ci. C’est la même chose pour le sein.
Avant compression

Après compression

Plus précisément, la compression permet :
- De séparer les structures qui se superposent.
- D’augmenter la précision des détails…
- De réduire les mouvements.
- De diminuer la quantité de radiations requises.
Est-ce douloureux ?
La compression des seins étant assez importante, un certain nombre de femmes jugent la mammographie désagréable, voire douloureuse. Pour réduire ce désagrément, il est conseillé aux femmes non ménopausées de prendre rendez-vous dans la première partie du cycle (entre le 4ème et 14ème jour suivant le début des règles), les seins étant moins sensibles durant ce laps de temps. Pour information, la pression du sein exercée est limitée par un mécanisme de sécurité et ne dure que le temps de la prise du cliché. Le technicien en radiologie est à votre écoute et veille à éviter une compression trop douloureuse.
Les recommandations avant une mammographie
Le jour de l’examen, il ne faut pas être à jeun, il ne faut pas appliquer de crème grasse au préalable (crème pour le corps, …) et il faut éviter de porter des bijoux. Dans certains cas, en particulier chez les sujets jeunes dont le tissu glandulaire mammaire est très dense, mais aussi en cas d’allaitement, la mammographie est complétée par une échographie des seins. Dans certaines situations particulières (seins denses, antécédents de cancer ou de chirurgie du sein, prothèses mammaires, etc.), la réalisation d’une IRM mammaire peut être nécessaire.
Source : « acteur de ma santé / cancer du sein » Hôpitaux Robert Schuman
L’échographie
Qu’est-ce qu’une échographie mammaire ?
L’échographie mammaire est un examen qui utilise des ultrasons pour produire des images relativement précises de l’intérieur du sein. Elle permet de déterminer la nature (liquide ou solide) des nodules palpés ou découverts lors d’une mammographie. L’échographie vient plus le plus souvent compléter la mammographie. Cependant, son utilisation est privilégiée chez la femme enceinte ou en période d’allaitement. Elle est l’examen de référence chez les adolescentes ou jeunes femmes en cas de tissus glandulaires très denses. L’échographie permet de guider une biopsie ou ponction d’une lésion.
Comment se déroule l’examen ?
La patiente est torse nu et allongée sur le dos. Après palpation des seins par le médecin, un gel est appliqué sur la poitrine pour permettre un bon contact entre la peau et la sonde d’échographie. Ce gel est hypoallergénique, il y a donc très peu de risque d’intolérance. Le médecin applique ensuite la sonde contre le sein et l’oriente dans toutes les directions pour observer la totalité du tissu mammaire. Des photos sont prises au moment de l’examen. Il s’agit d’un examen indolore et inoffensif qui peut durer de 5 à 10 minutes. Ce temps peut être augmenté si des prélèvements sont réalisés au même moment.
Les recommandations avant une échographie
L’échographie est réalisable à n’importe quel moment du cycle. Aucune préparation n’est nécessaire. Il ne faut pas être à jeun. Il est juste demandé d’avoir la peau propre, de préférence sans application de crème grasse au préalable.
Source : « acteur de ma santé / cancer du sein » Hôpitaux Robert Schuman
La biopsie
Qu’est-ce qu’une biopsie mammaire ?
La biopsie mammaire est souvent programmée lorsqu’une anomalie est décelée à la mammographie ou lors d’une échographie mammaire. C’est le seul examen qui peut confirmer le diagnostic de cancer du sein et préciser la nature de la lésion cancéreuse. Une biopsie mammaire consiste à prélever un fragment de tissu dans le sein dans le but d’analyser les cellules et de détecter d’éventuelles anomalies.
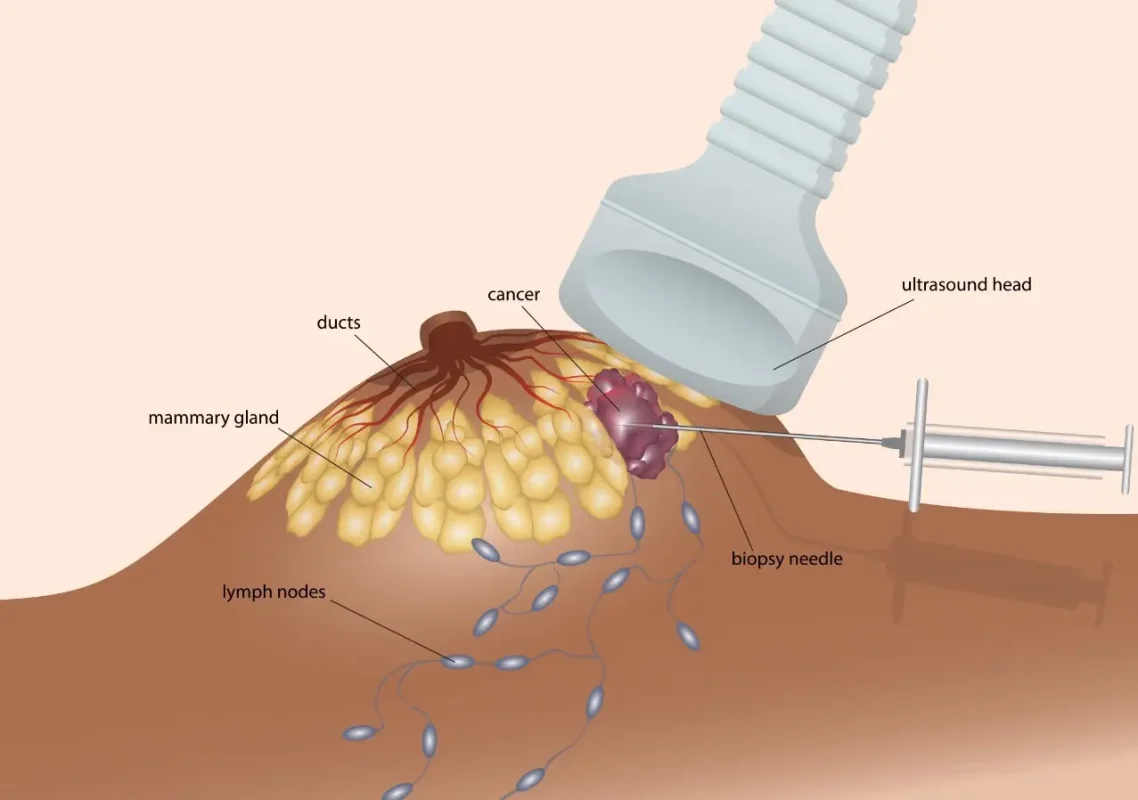
Plusieurs techniques sont possibles en fonction de la situation :
La cytoponction
La cytoponction est une ponction réalisée à l’aide d’une aiguille fine (comme une prise de sang), le plus souvent sous guidage échographique. Elle consiste à prélever des cellules au niveau de l’anomalie. Cet acte, pratiqué par un médecin spécialisé, est rapide et peu douloureux. Il ne nécessite pas d’hospitalisation et se fait généralement sans anesthésie locale. Les prélèvements sont ensuite envoyés au Laboratoire national de santé. L’analyse microscopique des cellules apportera des premiers éléments relatifs à la nature de la tumeur. Le plus souvent, cela permet de différencier un kyste d’une masse solide.
La biopsie percutanée échoguidée
La biopsie percutanée (« tru-cut ») est une biopsie qui consiste à prélever des fragments de tissus au niveau d’une anomalie du sein, à l’aide d’une aiguille spéciale, au travers de la peau. Microbiopsie et macrobiopsie se distinguent surtout par le calibre de l’aiguille utilisée. Elle est le plus souvent réalisée à l’aide de l’échographie (biopsie échoguidée).
Cet acte, pratiqué par un médecin spécialisé, ne nécessite pas d’hospitalisation et se fait sous anesthésie locale. L’examen dure environ 20 minutes. Les prélèvements sont ensuite envoyés au Laboratoire national de santé pour y être analysés. Les résultats seront transmis au médecin traitant.
La biopsie sous stéréotaxie
La biopsie sous stéréotaxie est une macrobiopsie (calibre de l’aiguille plus important que pour la microbiopsie) réalisée sous contrôle mammographique afin de guider avec précision l’aiguille jusqu’à l’anomalie pendant le prélèvement. Cet examen est indiqué si la lésion est très petite, non palpable, pas bien visible à l’échographie et s’il y a présence de micro-calcifications. Cet acte, pratiqué par un radiologue, ne nécessite pas d’hospitalisation et se fait sous anesthésie locale. L’examen se déroule dans un service de radiologie spécialisé et dure en moyenne une heure.
Comment se déroule l’examen ?
La patiente est allongée sur le ventre, torse nu sur la table d’examen. Celle-ci est pourvue d’une ouverture permettant le passage du sein. Le sein est ensuite comprimé comme lors d’une mammographie. Avant de pratiquer la biopsie, des clichés radiologiques sont réalisés afin de localiser l’anomalie. Le radiologue réalise ensuite une anesthésie locale. Une fois l’aiguille en place, celle-ci va tourner sur son axe afin de réaliser plusieurs prélèvements successifs (de 10 à 20). Ils sont ensuite directement aspirés à l’intérieur de l’aiguille. Il est possible qu’un clip (agrafe métallique) soit placé dans le sein à la fin de la biopsie afin de retrouver l’endroit du prélèvement. L’examen se termine par la pose d’un pansement.
Quelle que soit la nature de la biopsie, tous les prélèvements sont envoyés au Laboratoire National de Santé pour y être analysés. Les résultats sont transmis au médecin traitant.
Les recommandations avant une biopsie
Aucune préparation n’est nécessaire. Il ne faut pas être à jeun. Il est juste demandé d’avoir la peau propre, de préférence sans application de produits cosmétiques et de ne pas porter de bijoux. En cas de traitement par anticoagulants ou Aspirine ®, il est important d’en informer le médecin.
La surveillance post-examen
Après une biopsie percutanée :
- Possibilité d’apparition d’une ecchymose (coloration bleutée) au niveau du point de ponction.
- En cas d’apparition d’une masse dure et douloureuse, prendre contact avec le médecin traitant.
Après une biopsie sous stéréotaxie : (quelques recommandations:)
- Garder le pansement sec durant quelques jours.
- Éviter les bains, douches, sauna…
- Ne pas porter de charges lourdes et éviter le sport et les efforts intensifs avec le bras du côté du prélèvement pendant 48 heures.
- En cas de douleur : appliquer de la glace et prendre un antalgique (paracétamol). L’aspirine® est interdite.
- En cas de fièvre, douleurs importantes, contacter le médecin traitant.
Lexique
Kyste : Cavité contenant une substance liquide, molle et limitée par une paroi qui lui est propre. Il n’est pas cancéreux.
Source : « acteur de ma santé / cancer du sein » Hôpitaux Robert Schuman
Les résultats de l’examen anatomopathologique
Ces résultats permettent de confirmer :
Le type histologique, le plus souvent adénocarcinome (prolifération de cellules épithéliales glandulaires), soit canalaire ou de type non spécifique NST, soit lobulaire soit autre.
- Le caractère invasif ou non (in situ ou invasif).
- Le grade (le degré d’agressivité de la prolifération tumorale, Grade I peu agressif à III très agressif, le grade II est intermédiaire).
- Il sera complété par la recherche par méthode immunohistochimique sur coupes effectuées à partir du matériel inclus en paraffine, des facteurs pronostiques ou prédictifs de la réponse à certains traitements : la présence de récepteurs hormonaux RE, RP (tumeur dite hormonosensible, RH+) et/ou la présence d’une surexpression de HER2 (tumeur dite HER2 positives), indice de prolifération cellulaire Ki 67.
- A l’issu de cette analyse, le résultat est adressé au médecin prescripteur. Il faut compter environ 1 semaine pour obtenir les résultats d’une biopsie, 2 à 3 semaines pour une pièce opératoire.
Le cas du cancer invasif
Dans le cas d’un cancer invasif, un bilan d’extension sera réalisé à la recherche de localisations secondaires. Ce bilan peut comporter une radiographie du thorax, une scintigraphie osseuse, un scanner, une échographie abdominale, ou une IRM. Un bilan sanguin complet est réalisé. Ces examens ne sont pas systématiques et seront prescrits en fonction de chaque cas. À l’issu de ce bilan, on définit le stade de la maladie.
Ne pas confondre stade et grade !
Le stade
Le stade est, du point de vue clinique et/ou radiologique, l’état de la maladie. Il est évalué en fonction du TNM : T représente la taille et le degré d’envahissement local, N le nombre et la localisation des ganglions et M pour l’existence ou non de métastases.
Le grade
Le grade (1-2-3) est une donnée microscopique sur l’aspect des cellules, signant le degré d’agressivité de la tumeur.
Source : Europa Donna France
L’annonce du diagnostic
Faire face à l’annonce du diagnostic
« Il n’existe pas de « bonnes » façons d’annoncer une mauvaise nouvelle, certaines sont toutefois moins dévastatrices que d’autres, et celui qui l’annonce est toujours un oiseau de mauvais augure, irrémédiablement lié au malheur qu’il désigne. L’annonce d’un cancer est souvent un traumatisme. Avant, il y a le doute ou l’inquiétude, puis les mots tombent et le temps s’arrête, c’est la sidération. D’un côté, l’annonce lève le doute et de l’autre, elle marque de façon indélébile l’avenir. Le futur devient soudain inimaginable ».
Dr Isabelle Moley-Massol, psychanalyste et psycho-oncologue – Paris
Annoncer une mauvaise nouvelle, en l’occurrence un cancer du sein, à la patiente est une position délicate pour un médecin. Mais aussi pour la patiente dont l’annonce va changer radicalement le cours de sa vie, ainsi que sa perception de l’avenir.
Annoncer, c’est « communiquer », « faire savoir » que quelque chose existe et/ou va se produire. Ce n’est pas uniquement informer, ni même « faire comprendre », mais transmettre quelque chose de complexe et d’élaboré. C’est cheminer avec la patiente vers la connaissance de son cancer du sein.
L’annonce va mettre aussi un terme à une période d’incertitude. Elle permet de nommer la maladie. Cette nouvelle n’est pas unique. Les annonces se poursuivent tout au long de la prise en charge, à chaque étape clé de l’histoire du cancer (le diagnostic, les traitements, la guérison, la rémission, la récidive éventuelle, …).
Le retentissement de l’annonce
La nouvelle va agir sur la personne comme un cataclysme et provoquer un traumatisme psychique majeur. Dans la plupart des cas, la patiente ne va entendre qu’une infime partie de ce qui est dit. On parle de sidération.
Face à cela, il est normal que certaines patientes développent involontairement des mécanismes de défense. La patiente peut adopter une des attitudes de défense suivantes. Elle peut passer d’une attitude à une autre dans le temps.
La HAS (Haute Autorité de Santé en France) répertorie cinq mécanismes de défenses observés lors de l’annonce :
- L’isolation : la charge affective se trouve séparée de la représentation à laquelle elle est rattachée. Cela permet à la personne d’arriver à évoquer ce qui lui arrive sans s’effondrer.
- Le déplacement : la charge affective est déplacée d’une représentation sur une autre, généralement moins menaçante. Dans ce cas, la situation vécue par le patient est trop angoissante pour qu’il puisse l’évoquer directement. Il arrive à parler de son angoisse par un moyen détourné.
- La projection agressive : l’angoisse se trouve projetée sous forme d’agressivité sur l’entourage, souvent le médecin ou l’équipe soignante.
- La régression : permet au patient de ne plus avoir à assumer les évènements mais de les laisser à la charge de l’autre. C’est le proche qui va répondre à la place du patient.
- Le déni : le patient se comporte comme si rien ne lui avait été dit. Le déni se met en place face à une angoisse massive que le patient est incapable de traiter et il est généralement partiel et transitoire.
Aucune recette miracle n’existe pour annoncer une mauvaise nouvelle. Néanmoins, les recommandations de bonnes pratiques mettent en avant 3 facteurs que la patiente est en droit d’attendre pour que cette annonce se déroule le mieux possible.
- Le temps : la consultation n’est pas chronométrée. Elle demande une grande disponibilité de la part du médecin et de l’équipe soignante. Il convient de respecter la liberté de la patiente, son rythme et sa personnalité. La durée de la consultation sera plus ou moins longue si la patiente est sous le choc (n’entend plus, n’écoute plus) ou si celle-ci pose beaucoup de questions.
- L’écoute active : il est nécessaire d’écouter au maximum la patiente, l’aider à exprimer ses émotions et à poser des questions.
- Les mots choisis : chaque mot compte. L’information doit être simple, progressive, respectueuse des mécanismes d’adaptation de chacun. Il est important que celle-ci soit répétée à des temps différents et soit cohérente.
Dans la pratique, c’est le médecin qui, au cours d’une consultation, annonce le diagnostic tant redouté. Il est conseillé à la patiente d’être accompagnée par un proche lors de cette consultation afin que celui-ci puisse recentrer les informations reçues et faire le lien entre le médecin et la patiente. L’important, durant la consultation, ce n’est pas seulement ce qui est dit, mais surtout ce qui est compris.
À la fin de la consultation, des documents d’informations peuvent être remis à la patiente, ainsi que les coordonnées de la Breast Care Nurse pour un complément d’informations concernant la suite de la prise en charge. Le médecin peut aussi proposer une seconde consultation s’il le juge nécessaire.
Source : « acteur de ma santé / cancer du sein » Hôpitaux Robert Schuman
